
Anne Luteijn, Neuro oncologisch Verpleegkundig Specialist in het UMC, gaf een presentatie over het onderwerp “Palliatieve zorg en levenseinde”. Het doel van palliatieve zorg is dat je leven zo fijn en goed mogelijk blijft, ook al heb je te horen gekregen dat je niet meer beter wordt. Anne deed tijdens haar studie onderzoek naar hoe patiënten met een hooggradige hersentumor en hun naasten in de laatste levensfase het best geïnformeerd en begeleid kunnen worden. Ze vindt het fijn om patiënten met een hersentumor en hun naasten van het moment van de diagnose tot de allerlaatste fase waarin de huisarts en/of hospice de zorg overneemt, te begeleiden.
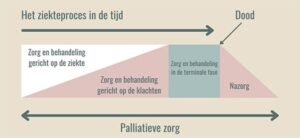
(bron: https://overpalliatievezorg.nl/)
Aan de hand van bovenstaande afbeelding bespreekt Anne de fases die je bij palliatieve zorg en levenseinde tegenkomt.
De eerste fase van palliatieve zorg wordt ook wel de ziektegerichte palliatieve fase genoemd. Afhankelijk van de persoonlijke situatie van de patiënt stelt de neuroloog na de diagnose, in overleg met andere behandelaars, een behandelplan op. In bepaalde gevallen wordt een wait & scan benadering gevolgd, zolang er nog geen reden is om de patiënt te behandelen met een operatie, chemotherapie en/of bestraling. In deze fase probeert men de groei van de hersentumoren af te remmen.
Wanneer het afremmen van de tumor niet meer mogelijk is, dan komt de patiënt in de symptoomgerichte palliatieve zorgfase. In deze fase is de zorg en behandeling gericht op behandeling van de klachten en het op korte of langere termijn naderende levenseinde.
Na de symptoomgerichte fase volgen nog de terminale fase en de nazorgfase.
Betrokken zorgverleners
In de ziektegerichte palliatieve zorgfase zijn de medische specialisten en de verpleegkundig specialist in het ziekenhuis het eerste aanspreekpunt voor de patiënt.
In de symptoomgerichte palliatieve zorgfase is het ziekenhuis het eerste aanspreekpunt bij de periodieke controles (wait & scan). Maar is de huisarts eigenlijk eerste aanspreekpunt voor de dagelijkse zorg. Er zou een warme overdracht plaats moeten vinden tussen ziekenhuis en huisarts, zodat de verantwoordelijkheden van ziekenhuis naar huisarts verschuiven zonder dat de patiënt en naasten hier hinder van hebben. Anne geeft aan dat het UMC Utrecht hier in ieder geval naar streeft. Deelnemers aan de bijeenkomst hebben voor wat hun behandelcentrum betreft, wisselende ervaringen. Anne geeft zelf aan dat contacten met huisartsen wisselend zijn. Soms mist ze betrokkenheid bij de huisartsen, terwijl ze wel een belangrijke rol zouden moeten vervullen. Voor haar eigen patiënten schakelt Anne soms met de huisartsen om te horen hoe het met de persoonlijke situatie van de patiënt gesteld is. Zodat ze daar rekening mee kan houden tijdens de periodieke afspraken die ze zelf met de patiënt heeft.
De medisch specialist in het ziekenhuis en de huisarts kunnen ook verwijzen naar een gespecialiseerd palliatief team in het ziekenhuis, of iemand die thuis komt. In het laatste geval is dat een oncologisch verpleegkundige van de thuiszorg. De thuiszorg helpt de patiënt bij het vervullen van algemene dagelijkse behoeften zoals wassen en aankleden. De oncologisch verpleegkundige komt periodiek thuis langs en heeft daardoor oog voor de persoonlijke situatie van de patiënt en diens behoeften. De oncologisch verpleegkundige heeft korte lijntjes met andere zorgverleners om die eventueel in het palliatieve zorgtraject te kunnen betrekken.
Voor het bestrijden van klachten gedurende de behandeling kan vanuit het ziekenhuis of huisarts, ook doorverwezen worden naar verschillende andere zorgverleners. Klachten kunnen het gevolg zijn van de tumor en de ondergane behandelingen. Welke klachten zich voordoen hangt ook weer samen met de functionele deelgebieden in de hersenen die door tumor of behandeling geraakt zijn. Dit illustreert Anne aan de hand van een plaatje :
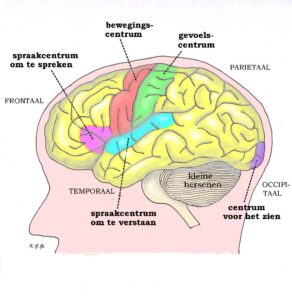
Klachten die waren verdwenen na behandeling, kunnen bij groei weer terugkomen. Epilepsie kan over het algemeen met medicatie goed onderdrukt worden en hoeft niet mee terug te komen. Maar mensen die nooit last hadden van epilepsie kunnen dat door de toenemende druk in de hersenen alsnog krijgen. Helaas is er geen preventieve medicatie.
Omdat je vooraf niet precies kunt voorspellen hoe het ziekteproces gaat verlopen en welke klachten zich gaan voordoen, is het vaak lastig om te bepalen wanneer je patiënten en naasten over behandelmogelijkheden en hulp voor levenseinde moet informeren. Je wilt niet te vroeg alle informatie verstrekken, maar informatie gedoseerd aanbieden wanneer de patiënt en naasten er iets mee kunnen.
In de terminale fase heeft het ziekenhuis geen actief behandelende rol meer. De zorg is overgedragen aan de huisarts of arts van een hospice/verpleeghuis. Het ziekenhuis is niet ingericht voor de intensieve zorg die in deze fase moet worden verleend.
Aandachtspunten
Anne benadrukt dat de hoofdbehandelaar altijd bij patiënten duidelijk moet aangeven in welke fase de patiënt zit. En de kwaliteit van leven zou altijd besproken moeten worden.
In medische opleidingen is palliatieve zorg vaak een specialistische richting waar je specifiek voor moet kiezen. Palliatieve zorg krijgt de laatste jaren veel aandacht. Het is helaas niet vanzelfsprekend dat alle behandelaars hier goed invulling aan kunnen geven. Als patiënt kun je niet zoeken naar palliatieve behandelaars.
Een aantal keer tijdens de presentatie benadrukt Anne dat je vanwege de onvoorspelbaarheid van het ziekteproces het best zo vroeg mogelijk de dingen kunt regelen die je moet en wilt regelen voor je zorg en laatste fase. De situatie kan ondanks dat men zich goed voelt en scans geen reden tot zorgen baren, ineens verslechteren, waardoor je bijvoorbeeld door veranderingen in gedrag, cognitieve beperkingen of levensverwachting, zaken niet meer kan regelen zoals je dat gewenst had. Tijdens de behandeling kun je tegen zaken aanlopen waar je eerder geen rekening mee hebt gehouden.
Ze noemde het voorbeeld van euthanasie. Sommige huisartsen staan minder open voor euthanasie. Dan is het belangrijk dat je tijdig doorverwezen wordt naar een huis arts die daar open voor staat en waar je eventueel nog een vertrouwensband mee kunt opbouwen.
Proactieve Zorgplanning (Advanced Care Planning) is belangrijk. Hierbij bespreek je tijdig als hersentumor patiënt tijdig jouw persoonlijke wensen en grenzen met je hoofdbehandelaar. Dan kan de zorg afgestemd worden op jouw persoonlijke wensen, waardes en behoeften. Het is belangrijk dat je met zorgverleners van nu èn partijen die in jouw zorgtraject een rol vervullen of kunnen gaan vervullen, zoals het Wet Maatschappelijke Ondersteunings (WMO) loket van de gemeente, tijdig in gesprek gaat. Het WMO loket kan bijvoorbeeld hulp bieden bij huishoudelijke hulp, individuele begeleiding in het dagelijks leven, begeleiding bij persoonlijke verzorging, begeleiding in een groep (dagbesteding), logeeropvang en vakantieopvang (gemeenten noemen dit respijtzorg), beschermd wonen, woningaanpassingen, hulpmiddelen en vervoersvoorzieningen, zoals een rolstoel of scootmobiel. Deelnemers aan de bijeenkomst geven aan dat het helpt, wanneer je al bij het WMO loket in beeld bent wanneer je daadwerkelijk hulp moet regelen. Soms kun je ook al direct zorgverleners benaderen zoals stichting NAH (Niet Aangeboren Hersenletsel) professionals. Die regelen dan de afstemming voor je met WMO wanneer dat mogelijk is. Voor sommige zorgverleners ben je voor vergoedingen weer aangewezen op de zorgverzekeraar. Kortom, er zijn veel mogelijkheden om zorghulp te krijgen, maar het zorgverlener landschap inclusief de vergoedingsregelingen is soms erg versnipperd. En soms gelden wachttijden. Dus allemaal redenen om e.e.a. in een vroeg stadium te bespreken en te regelen.
Het is verstandig om dit allemaal samen met je naasten te doen. Want een verminderd ziekte inzicht door bijvoorbeeld cognitieve problemen en andere beperkingen, kunnen een goede gespreksvoering in de loop van een behandeltraject bemoeilijken.
De gedeelde verantwoordelijkheid van meerdere zorgverleners tijdens een behandeltraject kan het moeilijk maken om dingen te regelen wanneer er nog een korte tijd is.
Het vroegtijdig regelen van zaken schept rust voor de patiënt en al zijn betrokkenen.
Praktische zaken die met de behandelaars kunnen worden besproken zijn:
- waar je rekening mee moet houden tijdens de behandeling en bij klachten;
- welke zorg geregeld moet worden en hoe dat zou kunnen;
- waar voor jou als patiënt jouw grenzen liggen tijdens de behandeling;
- of je wel of niet gereanimeerd zou willen worden;
- wie namens jou mag spreken en handelen wanneer je dat zelf niet meer kan.
Voor de terminale fase kun je denken aan onderwerpen als:
- wat je kunt verwachten wanneer geen behandeling meer mogelijk is;
- wanneer opname in een zorginstelling gewenst is;
- welke klachten zich voor kunnen doen en hoe die behandeld kunnen worden;
- of je thuis zou willen overlijden;
- of je wel of niet begraven wilt worden.
Praktische tips
- Bespreek je zorgen en angsten.
- Behoud de regie over wat je wel of niet wilt bespreken met je behandelaars. Geef het aan wanneer je nog niet toe bent aan het bespreken van bepaalde onderwerpen.
- Vraag verheldering wanneer je iets niet begrijpt.
- Neem gesprekken met behandelaars op.
- Neem altijd iemand mee wanneer je een gesprek hebt. Betrek een naaste erbij!
De terminale fase
Het ziekenhuis informeert de huisarts en de patiënt wanneer zij geen rol meer vervult in het behandeltraject over de laatste levensfase.
Uiteindelijk is het de toenemende druk in het hoofd door de groei van de tumor en het oedeem, die er toe leidt dat een patiënt met een hersentumor overlijdt. De druk zakt af naar de hersenstam, waar onder andere hart- en ademhaling wordt geregeld. De patiënt overlijdt doordat het hart en de ademhaling niet meer goed functioneren.
Wanneer de patiënt gaat overlijden geven MRI-beelden vaak (niet altijd) aan dat de druk in het hoofd toeneemt en klachten (cognitief en fysiek) nemen toe. Veel voorkomende klachten zijn een wisselend bewustzijn, epilepsie, gedragsverandering, incontinentie, hoofdpijn, delier (plotselinge verwardheid), focale uitval (kracht, zicht, geheugen, woordvinding e.d.), misselijkheid/braken en onregelmatig ademhalen.
De slaapbehoefte wordt groter totdat de patiënt voor een aantal uren/dagen in comateuze toestand terechtkomt. De onregelmatige ademhaling leidt soms tot een voor de naasten heel confronterend gereutel. Er is medicatie beschikbaar om de patiënt rustiger te maken en slijmvorming te verminderen.
Op zich voelen hersenen geen pijn. De slaap onderdrukt de pijn. Voorafgaand aan de comateuze toestand kan het langdurig liggen wel tot pijn leiden.
Dexamethason wordt toegediend om pijn te onderdrukken, misselijkheid en braken tegen te gaan. Het zorgt ervoor dat de patiënt zelfs tot in de laatste fase honger heeft en blijft eten. In tegenstelling tot andere kankerpatiënten, oogt de hersentumorpatiënt bij overlijden weldoorvoed en heeft zij of hij een blos op de wangen.
De huisarts kan een beslissing nemen tot palliatieve sedatie. Palliatieve sedatie gebeurt door een arts. Door medicijnen wordt de patiënt ‘soezerig’ of valt in een diepe slaap. Het doel van palliatieve sedatie is het verlichten van de klachten en zo min mogelijk lijden van de patiënt. De sedatie kan tijdelijk of blijvend (in de laatste levensfase) worden ingezet. Palliatieve sedatie is een medische handeling. De arts is daarom gebonden aan richtlijnen en moet zorgvuldig handelen.
Artsen kunnen in bijzondere gevallen een patiënt helpen met sterven. Dat heet euthanasie of hulp bij zelfdoding. Artsen doen dat alleen als een patiënt daar zelf om vraagt. In de euthanasiewet staan alle regels die gelden bij euthanasie of hulp bij zelfdoding. De officiële naam van de euthanasiewet is Wet toetsing levensbeëindiging op verzoek en hulp bij zelfdoding (Wtl). Er zijn in verband met euthanasie een aantal zorgvuldigheidseisen geformuleerd. (https://www.rijksoverheid.nl/onderwerpen/levenseinde-en-euthanasie/zorgvuldigheidseisen)
Anne geeft aan dat net als bij palliatieve sedatie, euthanasie een medisch besluit is en geen recht van de patiënt. Het is goed om tijdig een huisarts te vinden die openstaat voor het toepassen van euthanasie als je dat wenst. En ook in een zo vroeg mogelijk stadium een gesprek te voeren met een scen arts. Dat is een onafhankelijke arts die naast de huisarts een medebeoordeling moet geven over een euthanasieverzoek. Door neurologische klachten kan euthanasie bij mensen met een hersentumor lastig uitvoerbaar zijn, omdat de patiënt voor uitvoering zelf een teken moet geven dat hij akkoord gaat met het toedienen van de medicatie. Dat is in sommige gevallen niet mogelijk. Het is goed om daarvoor naasten te machtigen in een levenstestament of wilsverklaring.
Ervaringsdeskundige Jacqueline Bang
Anne gaf de microfoon over aan Jacqueline, nabestaande van een patiënt met een hersentumor.
Op indrukwekkende wijze nam Jacqueline de deelnemers mee in haar persoonlijke verhaal.
Haar man René had ineens allerlei klachten. Hij kon zijn werk niet meer doen. Had moeite met schrijven en typen. Was snel overprikkeld en gedesoriënteerd. En had weinig ziekte inzicht.
De diagnose hersentumor werd vastgesteld en er volgde een operatie.
Voor Jacqueline was de ernst van de situatie snel duidelijk en al voor de operatie begon ze met vroegtijdig herinneringen maken. Dat deed ze door leuke dingen samen te doen en met het gezin. Ze maakte filmopnames waarin René vragen beantwoordde van de kinderen en waarin René boodschappen insprak voor belangrijke levensgebeurtenissen van zijn kinderen zoals het behalen van het rijbewijs. Er waren nog plannen voor extra filmpjes, die opgenomen zouden worden na de operatie. Maar daar is het nooit van gekomen doordat zijn gezondheid ineens erg verslechterde.
Vanuit het publiek werd gewezen op het bestaan van de Stichting levensportret. Deze stichting neemt kosteloos filmpjes op voor het opbouwen van herinneringen. (https://www.stichtinglevensportret.nl/). Ook werd nog verwezen naar de stichting Ambulancewens (https://www.ambulancewens.nl/) die kosteloos laatste wensen vervult.
Voordat René Dexamethason kreeg werd nog een fotoshoot gemaakt. Jacqueline had in overleg met hem een vast weekschema gemaakt. Dit schema bood structuur en in zekere zin gaf het iedereen rust om ook zijn/haar eigen dingen te doen. René ging bijvoorbeeld 1 dag in de week naar NAH dagbesteding en kreeg via NAH professionals ook iemand wekelijks op bezoek voor een kopje koffie en een gesprek.
René bleef positief en vol humor. Jacqueline vond deze laatste fase van het leven met haar partner mooi, maar af en toe heel pittig. Ze is zich vanaf het begin gaan verdiepen in alles waar ze rekening mee moest houden. Ze ging op zoek naar informatie. Was van partner verzorger geworden. De relatie was veranderd door de gedragsverandering van René. Die verandering was confronterend en de rouw om het verlies was daarmee al begonnen.
Ze mobiliseerde het netwerk van familie en vrienden, regelde uitbreiding van het aantal schoonmaakuren, maakte verlofafspraken met haar werkgever, regelde de NAH begeleiding en thuiszorg. Via de notaris werd een levenstestament geregeld. Dit om verrassingen te voorkomen voor het geval dat ze als partner ineens allerlei dingen niet zou mogen of kunnen wanneer e.e.a. niet zou zijn vastgelegd. Tijdig werden de contacten met de WMO geregeld in verband met de NAH begeleiding, thuiszorg en oncologische zorg. De uitvaart werd uitvoerig besproken en voorbereid. Een aantal hospices werden bezocht. Niet ieder hospice wil patiënten met een hersentumor opnemen vanwege de intensieve zorg.
Het gaf het hele gezin rust dat er zoveel in een vroeg stadium was geregeld. En dat er ook nog ruimte was voor de gezinsleden afzonderlijk om hun eigen ding te doen.
De situatie van René verslechterde in korte tijd zienderogen. Hij was onrustig, had deliers en probeerde weg te lopen. Ook al was hij aan 1 zijde verlamd. Gezien zijn verslechterde situatie werd in overleg besloten tot palliatieve sedatie. Hij is een natuurlijke dood gestorven.
Na zijn overlijden komen na langere tijd nu de herinneringen van voor de ziekte weer terug. De kinderen gaan ieder op hun eigen manier om met het overlijden van hun vader. Ze staan jaarlijks stil bij bijzondere dagen.
Afsluiting
Anne en Jacqueline hebben ons op een betrokken manier meegenomen als behandelaar en ervaringsdeskundige in een heel moeilijk bespreekbaar onderwerp: palliatieve zorg en levenseinde. Ze zijn er uitstekend in geslaagd om dit toch bespreekbaar te maken. Ze hebben ons duidelijk gemaakt hoe belangrijk het is om in een vroeg stadium te bespreken wat belangrijk is voor de zorg en welke wensen er zijn als het gaat om het levensheide. En om dit dan ook te regelen; om rust te scheppen voor jezelf als patiënt en de naasten. Ook al denk je als patiënt of naaste dat daar nog geen reden voor is.
Meer info
Algemene informatie over palliatieve zorg:
https://overpalliatievezorg.nl/
Palliatieve zorg bij hersentumoren:
Mantelzorg bij hersentumoren:
https://hersentumor.nl/leven-met-een-tumor-samen-sterk/dagelijks/hulp-bij-verzorging-thuis
Betalingen palliatieve zorg:
Wilsverklaring en levenstestament :
https://www.patientenfederatie.nl/over-de-zorg/wilsverklaring
De terminale fase, palliatieve sedatie en euthanasie
https://www.thuisarts.nl/levenseinde
https://www.vptz.nl/hulp-thuis-of-in-hospice/vind-hulp-in-uw-buurt/
www.weetuwatuwilt.nl site over proactieve zorgplanning gericht op patiënten
https://www.rijksoverheid.nl/onderwerpen/levenseinde-en-euthanasie/vraag-en-antwoord/wilsverklaring-opstellen opstellen van een wilsverklaring
www.vptz.nl voor ondersteuning van de mantelzorger door de Vrijwilligersorganisatie voor Palliatieve en Terminale Zorg (VPTZ).
http://www.alsjenietmeerbeterwordt.nl/ biedt lotgenotenvoorlichting over de laatste levensfase.
https://www.thuisarts.nl/levenseinde helpt u nadenken bij beslissingen over uw levenseinde.
http://www.palliatievezorg.nl / actuele informatie over palliatieve zorg in Nederland.

